Fall
Ein 32-jähriger Mann präsentiert Kopfschmerzen und intermittierenden klaren Ausfluss aus dem rechten Nasenloch, der nicht durch Antihistaminika oder Analgetika gelindert wird. Hat eine Geschichte von Sturz aus der Höhe vor 2 Tagen ohne Verlust des Bewusstseins, und er wurde in einem anderen Krankenhaus ausgewertet und auf Schmerzmittel entlassen. Weitere Details liegen nicht vor., Bei der Untersuchung tropft klare Flüssigkeit aus dem rechten Nasenloch, und die Untersuchung des rechten Ohrs mit einem Otoskop zeigt Hämotympanon.
Einleitung
Basilare Schädelfraktur (BSF) mit einem der fünf Knochen, die die Schädelbasis bilden, stellt einen lebensbedrohlichen Zustand mit hoher Morbidität und Mortalität dar. Sie sind aufgrund der Belastbarkeit der Schädelbasis relativ seltener (Auftreten in 4% schweren Kopfverletzungen und bis zu 21% aller Schädelfrakturen)1 und erfordern ein signifikantes stumpfes Trauma.,
Sie werden meist durch stumpfe Traumata mit hoher Auswirkung wie Kraftfahrzeugunfälle verursacht, wobei Angriffe, Stürze und Schussverletzungen weniger häufige Ursachen sind2,3. BSFs werden am häufigsten bei jüngeren Männern aufgrund von Unterschieden in der Hochrisikoaktivität zwischen Geschlechtern und Altersgruppen gefunden.
Während die meisten BSFs angesichts zu erwartender Komplikationen konservativ behandelt werden, ist es für den Notarzt wichtig, ein klares Bild der Managementrichtlinien speziell in Bezug auf Präsentation, Bewertung Undkomplikationen zu haben.
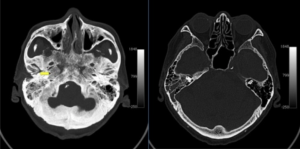
Abb., 1: Fraktur durch den Schläfenbein rechts mit assoziierter Trübung der Mastoid-Luftzellen. Bild mit freundlicher Genehmigung von Dr. Bruno Di Muzio. Radiopaedia.org rID: 12973.
Assoziationen:
BSFs haben ein hohes Risiko für extraaxiale Hämatome, häufig epidurales Hämatom. Dies ist auf die relative Schwäche des Schläfenbeins (am häufigsten betroffener Knochen bei BSF) und seine Nähe zur mittleren Meningealarterie und-vene zurückzuführen.,
Die Wahrscheinlichkeit einer BSF ist bei komorbiden Gesichts-oder Schädelfrakturen signifikant erhöht, wobei die Inzidenz von BSF direkt mit der Anzahl der Gesichtsfrakturen beim Patienten4–6 zusammenhängt. In ähnlicher Weise haben 50% der Fälle von BSF eine weitere intrakranielle Verletzung und 5-15% eine damit verbundene C-Wirbelsäulenfraktur7.
Die häufigsten BSFs betreffen den Porusabschnitt des Schläfenbeins, das Trommelfell und den äußeren Gehörgang7,8.,
Präsentation
Klinische Untersuchungszeichen sind relativ spezifisch für BSFs im Vergleich zu anderen Schädelfrakturen, aufgrund der Nähe der Schädelbasis zu Hirnnerven, Gefäßen und Dura, die in ihrer Nähe liegen. Bewusstseinsverlust und GCS-Score variierenabhängig von dem gebrochenen Knochen, aber auch vom Grad der damit verbundenen Hirnverletzung.
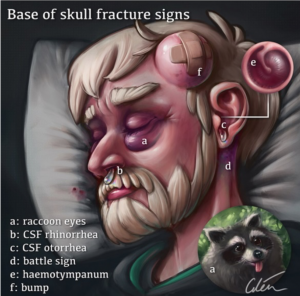
Abb. 2: Medizinische Illustration von Dr. Ciléin Kearns (Artibiotika).,
Die am häufigsten mit BSFs verbundenen Merkmale sind:
- Hämotympanon
- Blutige Otorrhoe
- Liquorrhö
- Liquorrhö
- Schlachtzeichen (Mastoidekchymose)
- Waschbäraugen (periorbitale Ekchymose)
- Hirnnervendefizite
- Verminderte Hörschärfe
- Tinnitus
- Schwindel
- Nystagmus
Der positive prädiktive Wert beim Nachweis eines BSF beträgt 100% für das Kampfzeichen, 90% für ein einseitiges Waschbärauge und 70% sowohl für bilaterales Waschbärauge als auch für blutige Otorrhea9., Einige spezifische Anzeichen von BSF können auch als prädiktiv für intrakranielle Hämatome bei Patienten mit GCS von 13-15 mit einem PPV von 78% für Waschbäraugen, 66% für Schlachtzeichen und 41% für blutige Otorrhoe angesehen werden9.
Hämotympanon, das als violetter Farbton hinter dem Trommelfell erkannt wird, tritt im Allgemeinen innerhalb von Stunden nach der Verletzung auf und ist normalerweise der erste Befund, der im ED10 zu sehen war. Man muss die Möglichkeit in Betracht ziehen, dass dies von Cerumen verdeckt wird.,
Kampfzeichen und Waschbärauge Beide können typischerweise innerhalb von 6 bis 12 Stunden bis 3 Tagen nach Erhalt der Fraktur auftreten und werden daher während der anfänglichen ED-Präsentation nicht häufig gefunden11. Dr. Battle berichtete 1890 über sein gleichnamiges Zeichen und stellte auch fest, dass der Patient,wenn eine Mastoid-Ekchymose vorliegt, eher einen langsameren Verlauf der Genesung von Kopfverletzungen hat als erwartet12, 13.
CSF-Lecks, die als pathognomonisch für eine BSF und einen damit verbundenen Duralriss gelten, manifestieren sich entweder als Otorrhoe oder Rhinorrhoe und treten bei 2% aller Kopftraumata und 12% bis 30% aller BSF14,15 auf., Diese Lecks können sich innerhalb von ein bis mehreren Tagen nach einer Verletzung entwickeln, wobei der Patient häufig über einen klaren Ausfluss aus Nase oder Ohren klagt. 50% der Fälle treten innerhalb der ersten 2 Tage, 70% innerhalb einer Woche und fast alle innerhalb von 3 Monaten auf14. Intermittierende Lecks sind häufig und werden daher häufig bei der Auswertung in der ED übersehen. Gründliche Vorgeschichte in Bezug auf Natur, Konsistenz und auslösende und entlastende Faktoren des Liquorlecks können helfen.
Eine Mittel – / Innenohrverletzung folgt bei bis zu 33% der Patienten mit schwerem Kopftrauma und über 50% der Patienten mit Schläfenbeinfrakturen15,16., Zu diesen Verletzungen gehören Hämotympanon, Hörverlust, Störung der Ohrknöchelchen, Liquorfistel (Liquor cerebrospinalis), Otikapselverletzung usw.17,18. Hämotympanon – oder CSF-Mittelohrerguss nach einer BSF kann einen leitenden Hörverlust verursachen, während eine Schädigung des otischen Ganglions und des Hirnnervs einen sensorineuralen Hörverlust verursachen kann19.
Hirnnerv – und Gefäßläsionen können je nach dem Teil der Schädelbasis, der gebrochen ist, und den Nerven und Gefäßen, die in seiner Nähe liegen, auftreten.
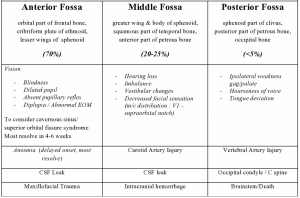
Abb., 3: Assoziationen der basilaren Schädelfraktur durch den Ort des Defekts. (Kraniale Nervendefizite sind kursiv).,
Komplikationen:
Komplikationen im Zusammenhang mit BSF umfassen:
- Liquorleck/Fistel
- Meningitis
- Pneumocephalus
- Hörverlust
- Schwindel
- Hirnnervenverletzung
- Kavernöse Sinusthrombose
- zerebrovaskuläre (CVI)
- Karotis-kavernöse Fistel
- Intrakranielle Blutung (ICH)
Verzögerte Entwicklung von Komplikationen im Zusammenhang mit BSF wie Hirnnervendefizite, Liquorleck, Karotis/Vertebralarterienverletzung sind die Norm und treten typischerweise nach 48 Stunden auf.,
85% der traumatischen Liquorlecks lösen sich innerhalb einer Woche spontan auf,einige können jedoch selten mehrere Monate andauern. Weniger als 5% der Patienten mit BSF entwickeln eine Meningitis, aber das Risiko hängt mit der Dauer des Liquorlecks mit einer Prävalenz von 3% zusammen, wenn das Leck weniger als 1 Woche andauert, und 50%, wenn es länger als 2 Wochen andauert20–22. Meningitis und Liquorleck nach isolierten Schädelbasisfrakturen sind sowohl bei Kindern als auch bei Erwachsenen selten, mit niedrigen Raten von Meningitis (0,48% und 0,64%) bzw., Die mittlere Zeit zwischen dem traumatischen Liquorleck und dem Beginn der Meningitis nähert sich 11 Tagen22-24.
In 10-50% der Fälle von BSF kann ein Pneumocephalus sofort auftreten oder chronisch als Folge einer CSF-Fistula20,25 auftreten. Selten kann eine fortschreitende Ansammlung von Luft, insbesondere nach Abgabe eines positiven Atemwegsdrucks während der Reanimation, zu einem Spannungspneumocephalus mit Masseneffekt und erhöhtem intrakraniellen Druck führen26.
Vorübergehende leitfähige Taubheit, die sich in 1-3 Wochen auflöst, ist auf Hämotympanon oder Schleimhautödem in der Mittelohrhöhle zurückzuführen., Die Klassifizierung von Schläfenbeinfrakturen in „Otic Capsule Sparing“ (OCS) und „Otic Capsule violating“ (OCV) korreliert gut mit der Schwere des Hörverlusts, der Prognose des Patienten und der Reststörung27. 60,5% der Patienten mit Schläfenbeinfrakturen berichteten über Hörverlust, wobei OCS 91,5% der Frakturen und OCV 8,5% 18,28 der Schläfenbeinfrakturen ausmachten. OCS verursacht normalerweise einen leitenden oder gemischten Hörverlust, während OCV-Frakturen fast immer zu einem sensorineuralen Hörverlust führen.,
Hirnnervendefizite, wie in Abbildung 3 beschrieben, sind am häufigsten eher auf Einschluss als auf Transektion des Nervs zurückzuführen. Anosmie aufgrund von CN I-Schäden tritt bei bis zu 7% der vorderen Schädelbasisfrakturen auf. Nur 10% dieser Patienten werden ihren Geruchssinn wiederherstellen, in der Regel in einer verzögerten Art und Weise von Monaten bis Jahren29. Traumatische Gesichtsnervenparese kann entweder sofort und vollständig aufgrund von Nerventransektion oder verzögert und unvollständig aufgrund von Neuropraxie sein., Eine verzögerte Gesichtsnervenlähmung ist bei den meisten Patienten mit einer normalen oder nahezu normalen Genesung innerhalb von Monaten bis zu einem Jahr verbunden und kann mit Kortikosteroiden behandelt werden18, 30.
Ungefähr 50% der Patienten mit BSF können aufgrund einer damit verbundenen sich über 12-24 Stunden entwickelnden ICH eine verzögerte ischämische Hirnschädigung aufweisen. 31. 50% der Patienten mit BSF haben eine weitere intrakranielle Verletzung am CT28.,
Zentrale Schädelbasisfrakturen sind in der Regel mit vaskulären Komplikationen verbunden, mit einer Prädisposition für die inneren Carotis-und Basilararterien (Carotis>basilar) aufgrund ihres Verlaufs in der Nähe des Schläfenbeins und der Keilbeinhöhlen. Eine Verletzung der Halsschlagader wird bei 2-35% der Patienten mit BSF32,33 beobachtet. Vaskuläre Komplikationen umfassen Okklusion, Kompression, Dissektion oder Transektionder Halsschlagader durch Frakturfragmente oder Bildung eines Pseudoaneurysmosoder einer Carotis Cavernous Fistel (CCF) als Folge einer Verletzung. Mit einer Gesamtinzidenz von 3.,8% in BSF kann CCF zu Erblindung, Schlaganfall oder sogar zum Tod führen. Akute Verletzungen der inneren Halsschlagader können entweder asymptomatisch sein oder zu tödlichen Blutungen führen. Obwohl nur eine Minderheit der Karotiskanalfrakturen zu Gefäßverletzungen führen14, werden Verletzungen der inneren Halsschlagader fast immer beobachtet, wenn der Karotiskanal gebrochen ist35. Eine Verletzung der Halsschlagader ist, wenn sie übersehen wird, in bis zu 50% Fällen mit einem schweren dauerhaften neurologischen Defizit oder Tod verbunden. Verletzungen der Halsschlagader können in bis zu 31% der Fälle auch zu einem Schlaganfall aufgrund einer arteriellen Dissektion führen33.,
Diagnose
Körperliche Untersuchungsergebnisse, die auf eine BSF hindeuten, weisen eine Empfindlichkeit von 71,2% und eine Spezifität von 90,1% für die Diagnose von BSF36 auf. Untersuchungen zur Validierung der kanadischen Kopf-CT-Regel und anderer kleinerer Beobachtungsstudien zeigten, dass die Anzeichen von BSF (dh Kampfzeichen, Waschbäraugen, Hämotympanon, Otorrhoe/Rhinorrhoe) kollektiv eine klinisch wichtige Kopfverletzung stark vorhersagen9,37,38. Körperliche Untersuchung vermisst jedoch 14-35% der radiologisch sichtbaren Schläfenbeinfrakturen9, 39, 40.,
Einfaches Röntgenbild kann bis zu 70-80% der Frakturen übersehen und wird nicht empfohlen, es auf eine basilare Schädelfraktur zu bewerten5.
CT gilt als bildgebende Methode der Wahl. Die Empfindlichkeit des CT-Scans für basilare Schädelfrakturen ist gering bei CT-Scans mit 5-mm-Axialabschnitten mit Empfindlichkeiten von 50% bis 71% zur Identifizierung von BSF41, 42. Ein hochauflösender CT-Scan mit 1-1, 5 mm dünn geschnittenen Knochenfenstern mit Rekonstruktion ist die schnellste und beste Methode, um eine BSF mit einer um 25% verbesserten Empfindlichkeit abzugrenzen41, 43., Multidetektor-CT-Scans (MDCT) mit multiplanaren Rekonstruktionen können für die Diagnose von BSF und den damit verbundenen Komplikationen erforderlich sein, insbesondere maxillofaziale, kopf-und zervikale Rekonstruktionen, die routinemäßig bei Patienten mit Polytrauma im ED44 durchgeführt werden. Helical CT Scan ist hilfreich bei okzipitalen Kondylar Frakturen45. Ein Hauptanliegen der BSF-Bildgebung ist es, sie von Zubehörnähten zu unterscheiden, da beide sehr ähnlich erscheinen können., Im Vergleich zu Frakturen sind Zubehörnähte in der Regel weniger als 2 mm breit, haben eine einheitliche Dicke und sind radiologisch leichter.
Ein CT-Angiogramm wird bei einem Patienten mit einer bereits etablierten BSF empfohlen, wenn die Chancen für eine zerebrovaskuläre Verletzung (CVI) hoch sind, wie in Abb. 546.
Die MRT spielt auch eine Rolle bei der BSF-Bildgebung aufgrund ihrer besseren Detailgenauigkeit der Weichteilbildgebung, die verwendet wird, um Liquorlecks oder Fisteln oder Arachnoidalherniationen (T2-Fettgewebe) und Hirnnerven (stark T2-gewichtete dünne Scheiben)hervorzuheben Bilder) 47., Die MR-Zisternographie hat eine Empfindlichkeit von 90% für traumatische Liquorlecks, verglichen mit 60-80% für die invasivere CT-Zisternographie,die eine intrathekale Verabreichung von röntgendichtem Kontrast während des Verfahrens erfordert48, 49. MRT ist jedoch oft nicht in der ED verfügbar.
Liquor aus einer vermuteten LIQUOR-Otorrhoe / Rhinorrhoe, die auf ein Stück Filterpapier gelegt wird, führt zur Trennung von Blut und Liquor (zentrales Blut mit einer Lichtung um), die als Halo/Ring-Zeichen bekannt ist. Es fehlt jedoch an Spezifität, da es ein positives Ergebnis mit Blut, gemischt mit Wasser, Kochsalzlösung und Schleim, zurückgibt.,
Rohe Methoden zum Nachweis eines Liquorlecks wie die Analyse des Glukose – und Proteingehalts von Sekreten ist eine sichere nichtinvasive Methode mit einem begrenzten diagnostischen Wert aufgrund von Kontamination mit Blut, Tränensekretion oder Speichelfluss51. Ein erhöhter Glukosewert und ein niedrigerer Proteinspiegel unterstützen das Liquorleck und nicht andere Nasenausflussquellen. Diese Tests weisen jedoch eine variable Empfindlichkeit/Spezifität auf und erfordern weitere Untersuchungen, bevor sie routinemäßig zur Diagnose eines Liquorlecks verwendet werden.,
Fluidproben für CSF können gesammelt und zur Analyse zur Identifizierung von β-Transferrin, der β2-Transferrin-Isoform, die nur in CSF52 gefunden wird, gesendet werden. Die hohe Empfindlichkeit und Spezifität dieses Tests sind durch andere nichtinvasive Methoden unübertroffen, und der Test kann auch bei intermittierenden Undichtigkeiten leicht durchgeführt werden53. Es kann jedoch in der ED aufgrund des benötigten Liquorvolumens (0,5 cc) und der Verzögerung der Testergebnisse (bis zu 4 Stunden)46 unpraktisch sein.,
Management:
Bei einem Gesichtstrauma oder Anzeichen von BSF werden nasogastrische Intubation und nasopharyngeale Absaugung nicht empfohlen54. Magendekompression mit der Orogastrictube ist eine bessere Wahl55. NIPPV sollte aufgrund des Risikos eines Pneumocephalus7 wahrscheinlich auch bei Patienten mit potenzieller BSF vermieden werden. Bei asymptomatischen Patienten mit radiologischen Anzeichen eines Pneumocephalus wurde Bettruhe mit 100% Sauerstoff vorgeschlagen, um Stickstoff auszuwaschen und das intrakranielle Gas zu verringern29.,
Definitive Behandlungsmaßnahmen beginnen typischerweise mit einer konservativen Behandlung für eine nicht verschobene Fraktur, wobei ein chirurgischer Eingriff für schwere oder anhaltende Erkrankungen gespeichert wird. Konservatives Management für CSF-Lecks umfasst strenge Bettruhe ,Kopfhöhe >30 Grad und Sinusvorkehrungen (Vermeidung von Husten, Niesen oder Anstrengung), die nach 1 Woche eine Auflösungsrate von 85% haben. Eine Cochrane Review-Analyse kam zu dem Schluss, dass es nicht genügend Beweise für prophylaktische Antibiotika in BSF gibt, mit oder ohne Hinweise auf CSF-Leckage56., Patienten mit einem Liquorleck sollten sowohl den Pneumokokken-Konjugat-Impfstoff als auch den Pneumokokken-Polysaccharid-Impfstoff erhalten. Tetanus-Impfungen sollten angeboten werden, wenn der Patient innerhalb der letzten 5 Jahre keine Immunisierung erhalten hat58. Patienten sollten mit Breitbandantibiotika behandelt werden, wenn sie eine offene Wunde haben oder wenn sich die Präsentation verzögert hat.
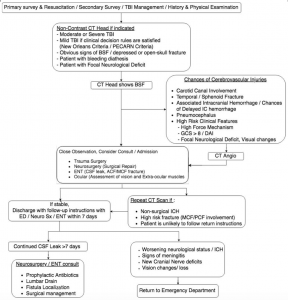
Abb. 5: Flussdiagramm für das Management eines BSF an der ED mit Richtlinien für Bildgebung, Beratung und Nachsorge.,
Im Folgenden sind einige Richtlinien aufgeführt, die dem Notarzt bei der Entscheidungsfindung in Bezug auf Zulassung/Beratung/Disposition46 helfen könnten.
Wenn zu betrachten consult/Einlieferung ins Krankenhaus?
Der Patient wurde ausreichend bewertet und es gibt Hinweise auf:
- Verändertes Bewusstseinsniveau im Vergleich zum Ausgangswert des Patienten
- Vorhandensein assoziierter nicht-chirurgischer ICH
- Vorhandensein anderer klinischer Merkmale mit hohem Risiko (z. B., hoher Schlagmechanismus der Verletzung, Veränderung des GCS, diffuse axonale Verletzung, mittlere oder hintere Fossa Beteiligung, Verdacht auf CVI), die eine genaue Beobachtung/ Wiederholung/zusätzliche Bildgebung benötigen.
- CVI erfordert Beobachtung / zusätzliches Management
- Vorhandensein eines Liquorlecks oder eines Hirnnervendefizits
- Merkmale, die auf eine Meningitis bei vermutetem Liquorleck hindeuten
- Patient oder ED verwandte Faktoren, die eine sichere Beobachtung/Entladungsvorbereitung/angemessene Nachsorge verhindern
Wen sollten Sie konsultieren?,
Alle Beratungen sollten sich darauf konzentrieren, eine weitere Bildgebung zu etablieren, die Notwendigkeit einer Übertragung/Aufnahme/Wiederholung der Bildgebung zu bestimmen und auch die Nachsorge sicherzustellen, insbesondere bei Liquorlecks und CN-Verletzungen.
HNO-Beratung ist in Fällen von CSF-Leck und/oder ACF/MCF-Fraktur erforderlich; Ophthalmologische Beratung zur detaillierten Bewertung des Sehvermögens und der extraokularen Muskeln; und Neurochirurgische Beratung, um ein endgültiges Management in Betracht zu ziehen.,
In Bezug auf das definitive Management benötigen Basilarbrüche selten eine chirurgische Reparatur, aber wenn es zu einem anhaltenden Liquorleck, einer Kompression der Hirnnerven oder einem erhöhten intrakraniellen Druck kommt, kann eine operative Reparatur indiziert39. Wenn die Liquorleckage nach 7 Tagen persistent ist, ist die chirurgische Behandlung der Wahl endoskopische endonasale chirurgische Reparatur, die ein besseres Ergebnis und eine geringere Morbidität im Vergleich zum intrakraniellen Ansatz hat59., Bei anhaltenden Hirnnervenverletzungen kann eine operative Reparatur erforderlich sein (Hörverlust für >3 Monate, Gesichtslähmung), es gibt jedoch wenig Hinweise darauf,dass die chirurgische Behandlung der Gesichtslähmung der konservativen Behandlung überlegen ist60, 61.
Insgesamt haben die meisten Patienten mit BSF eine Art Restfunktions-oder neurologisches Defizit, dessen Umkehrung Monate oder sogar Jahre dauern kann21, 62.
Wann können Sie eine Entladung in Betracht ziehen?,
Der Patient wurde ausreichend untersucht mit:
- CT-Kopf – / CT-Angiogramm
- Untersuchung des Hirnnervs einschließlich Sehschärfe und Geruchsempfinden
- C Wirbelsäulenverletzung ausgeschlossen
Es wurde festgestellt, dass eine isolierte BSF-oder eine lineare Schädelfraktur vorliegt, jedoch keine Symptome eines Liquorlecks oder eines Hirnnervendefizits oder keine radiologischen Beweise für CVI oder andere damit verbundene Verletzungen vorliegen.,
Rückgabehinweise müssen für Anzeichen/Symptome gegeben werden von:
- Verzögert ICH, CVI (fokale neurologische Defizite)
- Neu auftretende visuelle Veränderungen
- Neu einsetzende Hirnnervenschädigung
- Neu einsetzendes Liquorleck – kontinuierlich oder intermittierend
- Symptome einer Meningitis
Neubewertung nach 7 Tagen für die Entwicklung eines der oben genannten Symptome ist entweder auf der Ebene der primären pflege oder Beratung.
Von Dr., Katy Hanson bei Hanson ’s Anatomy:

Perlen und Fallstricke:
- Battle sign und raccoon ‚ s eye können sich um 6-12 Stunden verzögern oder bei BSF nicht vorhanden sein.
- Hämotympanon ist typischerweise der erste Befund.
- Die meisten Komplikationen von BSF wie CSF-Leck, Hirnnervendefizite und Folgen von Carotis/Vertebralarterienverletzungen treten spät auf und treten nach 48 Stunden auf.
- Betrachten Sie Missbrauch bei älteren Menschen und Kindern.
- Betrachten Sie Meningitis bei längerem Liquorleck.
- Keine Hinweise auf prophylaktische Antibiotika unabhängig von CSF-Leck.,
- Betrachten Sie CTA zur Beurteilung einer Verletzung der Halsschlagader unabhängig von einer zervikalen Fraktur.
- Verpasste CVI kann in bis zu 50% Fällen zu dauerhaften neurologischen Folgen oder Mortalität führen.
- Vermeiden Sie nasogastrische Intubation, nasopharyngeale Absaugung / Atemwege und NIPPV, wenn möglich BSF.
Case Conclusions
Bei weiterer Untersuchung hatte der Patient weder andere neurologische Defizite noch Nackensteifheit. Er war GCS-15, alarmorientiert und hämodynamisch stabil., Sein früherer CT-Scan von 2 Tagen zuvor wurde überprüft, der eine fragwürdige Fraktur im Petrus-Teil des Schläfenbeins zeigte. Er wurde mit strenger Bettruhe, Kopf der Bettruhe, genau beobachtet und riet, nicht zu husten, Stress oder Niesen. Klare Flüssigkeit aus der Nase wurde gesammelt und zur Analyse und zum β-Transferrin-Assay geschickt. HNO wurde im Hinblick auf CSF-Leckage und Neurochirurgie im Hinblick auf diehohe Risikoklokation der Fraktur konsultiert. Ein hochauflösender Scan des Kopfes wurde durchgeführt, um eine Wiederholung auszuschließen und auch die Stelle des CSF-Lecks zu lokalisieren., Dies zeigte Frakturen auf der Ebene der cribriformen Platte, mit einer Fraktur am Petrous Teil des Schläfenbeins auf der rechten Seite. Es gab keine assoziierten intrakraniellen Blutungen oder andere assoziierte Läsionen. Ein Ct-Angiogramm wurde auch im Hinblick auf die Hochrisikolokation der Schläfenbeinfraktur durchgeführt, die normal war. Eine weitere Untersuchung des Hirnnervs zeigte, dass der Patient auch Anosmie hatte. Der β-Transferrin-Assay war positiv für CSF. Er wurde beobachtet und mit enger Begleitung entlassen.
Referenzen/Weiterführende Literatur:
- Potapov AA, Gavrilov AG, Krawtschuk AD, et al., . Zh Vopr Neirokhir ImN N Burdenko. 2004;(3):17-23; Diskussion 23-24.
- Wang H, Zhou Y, Liu J, Ou, L, Han J, Xiang L. Traumatischen Schädel-Frakturen bei Kindern und Jugendlichen: Eine Retrospektive Beobachtungsstudie. Verletzung. 2018;49(2):219-225.
- Wani AA, Ramzan AU, Raina T, et al. Schädelbasisfrakturen: Eine institutionelle Erfahrung mit Literaturrecherche. Indische J Neurotrauma. 2013;10(2):120-126.
- Gerbino G, Roccia F, BenechA, Caldarelli C. Analyse von 158 Stirnhöhlenfrakturen: aktuelles chirurgisches Management und Komplikationen., J Cranio-Maxillo-fac Surg Off Publ Eur Assoc Cranio-Maxillo-fac Chirurg. 2000;28(3):133-139.
- Johnson F, Semaan MT, Megerian CA. Schläfenbeinfraktur: Bewertung und Management in der Neuzeit. Otolaryngol Clin Norden Bin. 2008;41(3):597-618, x.
- Slupchynskyj OS, Berkower, WIE, Byrne DW, Cayten CG. Assoziation von Schädelbasis und Gesichtsfrakturen. Das Laryngoskop. 1992;102(11):1247-1250.
- Tintinalli ‚ s Emergency Medicine: A Comprehensive Study Guide, 8e | AccessEmergency Medizin | McGraw-Hill Medical. https://accessemergencymedicine.mhmedical.com/book.aspx?bookID=1658. Abgerufen Am 6. März 2019.,
- Cranial Vault & Schädel-Basis – Diagnose – AO Chirurgie Referenz. https://www2.aofoundation.org/wps/portal/!ut/p/a1/04_Sj9CPykssy0xPLMnMz0vMAfGjzOKN_A0M3D2DDbz9_UMMDRyDXQ3dw9wMDAx8jYEKIvEocDQnTr8BDuBoQEi_l35Uek5-EtipkY55ScYW6fpRRalpqUWpRXqlRUDhjJKSgmIrVQNVg_Lycr30_Pz0nFS95PxcVQNsWjLyi0v0I1BV6hfkhkZU-aSGAwDYYmkN/dl5/d5/L2dJQSEvUUt3QS80SmlFL1o2XzJPMDBHSVMwS09PVDEwQVNFMUdWRjAwMFE1/?bone=CMF&segment=Cranium&showPage=diagnosis. Abgerufen am 8. März 2019.
- Pretto Flores L, De Almeida CS, Casulari LA. Positive Vorhersagewerte ausgewählter klinischer Anzeichen im Zusammenhang mit Schädelbasisfrakturen. J Neurochirurg Sci. 2000;44(2):77-82; Diskussion 82-83.
- Hasso EIN, Ledington JA. Traumatische Verletzungen des Schläfenbeins. Otolaryngol Clin Norden Bin. 1988;21(2):295-316.
- Tubbs RS, Shoja MM, Loukas M, Oakes WJ, Cohen-Gadol A., William Henry Battle-und Battle ‚ s-Zeichen: mastoid ecchymosis als Indikator für basilarskull Fraktur. J Neurosurg. 2010;112(1):186-188.
- EpperlaN, Mazza JJ, Yale SH. Eine Überprüfung der klinischen Anzeichen im Zusammenhang mit Ekchymose. WMJ Off Publ Zustand Med Soc Wis. 2015;114(2):61-65.
- BattleWH. Drei Vorträge über einige Punkte im Zusammenhang mit Verletzungen am Kopf. Br Med J. 1890;2(1540):4-10.
- Lemole M, Behbahani M. Retrospektive Studie der Schädelbasisfraktur: Eine Studie über Vorfälle, Komplikationen, Management und Ergebnisübersicht von Trauma-One-Level-Institut über 5 Jahre., J Neurol Surg Teil B Schädel Basis. 2013;74(S 1):A239.
- Lee D, Honrado C, Har-El G, A. Goldsmith Pediatric temporal bone fractures. Das Laryngoskop. 1998;108(6):816-821.
- Zimmerman WD, Ganzel TM, Windmühle, IM, Nazar GB, Phillips M. Peripheren Hörverlust folgenden Kopfverletzungen bei Kindern. Das Laryngoskop. 1993;103(1 Pt 1):87-91.
- Kim SH, Kazahaya K, Hf-SD. Traumatische perilymphatische Fisteln bei Kindern: Ätiologie, Diagnose undManagement. Int J Pediatr Otorhinolaryngol. 2001;60(2):147-153.
- Brodie HA, Thompson TC., Management von Komplikationen von 820 Schläfenbeinfrakturen. Am J Otol. 1997;18(2):188-197.
- Otic barotrauma von Flugreisen. – PubMed – NCBI. https://www.ncbi.nlm.nih.gov/pubmed?term=15949100. Abgerufen am 8. März 2019.
- Bobinski, M, Shen PY, Dublin AB. Grundlegende Bildgebung des Schädelbasistraumas. J Neurol Surg Teil B Schädel Basis. 2016;77(5):381-387.
- McCutcheon BA Orosco RK, Chang DC, et al. Ergebnisse einer isolierten basilaren Schädelfraktur: Rückübernahme, Meningitis und Auslaufen von Liquor Cerebrospinalis. Otolaryngol Hals-Chirurg. 2013;149(6):931-939.,
- Baltas ich, Tsoulfa S, Sakellariou P, VogasV, Fylaktakis M, Kondodimou A. Posttraumatische meningitis: Bakteriologie, hydrocephalus, und das Ergebnis. Neurochirurgie. 1994;35(3):422-426; Diskussion 426-427.
- van de Beek D, Drake JM, Tunkel AR. Nosokomiale bakterielle meningitis. N Engl J Med. 2010;362(2):146-154.
- Choi D, Spann R. Traumatisches Auslaufen von Liquor cerebrospinalis: Risikofaktoren und die Verwendung prophylaktischer Antibiotika. Br J Neurosurg. 1996;10(6):571-575.
- Gautschi OP, Zellweger R. Asymptomatisch posttraumatische pneumocephalus. Am J Emerg Med. 2006;24(5):628-629.,
- Youngblood SC, Baig HR. Bilder in der Anästhesiologie: pneumocephalus, die aus basilarskull Fraktur. Anästhesiologie. 2015;122(5):1152.
- Maradi N, M SB. Hörverlust nach Schläfenbeinfrakturen-eine Studie zur Klassifizierungvon Frakturen und der Prognose. Int J Otorhinolaryngol Kopf Hals Surg. 2017;3(2): 390-394.
- Martinez L. Basilar Schädel Frakturen Dezember 2013. Grand Rounds Präsentation auf der: 2013.
- Jimenez DF, Sundrani S, Barone CM. Posttraumatischen Anosmie in craniofacial trauma. J Cranio-Maxillofac Trauma. 1997;3(1):8-15.,
- Adegbite AB, Khan MI, Tan L. Vorhersage der Wiederherstellung der Gesichtsnervenfunktion nach Verletzung durch eine basilare Schädelfraktur. J Neurosurg. 1991;75(5):759-762.
- Management von Schädelbasisfrakturen: Neurochirurgie vierteljährlich. https://journals.lww.com/neurosurgery-quarterly/Abstract/2002/03000/Management_of_Skull_Base_Fractures.3.aspx. Zugriff auf März 25, 2019.
- Ringer AJ, Matern E, Parikh S, Levine NB. Screening auf stumpfe zerebrovaskuläre Verletzungen: Auswahlkriterien für die Angiographie. J Neurosurg. 2010;112(5):1146-1149.
- Miller PR, Fabian TC, Bee TK, et al. Stumpfe zerebrovaskuläre Verletzungen: Diagnose und Behandlung. J Trauma., 2001;51(2):279-285; Diskussion 285-286.
- Traumatische carotis-Sinus cavernosus Fistel begleitenden basilarmembran Schädel Fraktur: eine Studie über die Häufigkeit der traumatischen carotis-Sinus cavernosus Fistel in der pat… – PubMed – NCBI. https://www.ncbi.nlm.nih.gov/pubmed?term=17993945. Zugriff auf März 10, 2019.
- Resnick DK, Subach BR, Marion DW. Die Bedeutung der Beteiligung des Karotiskanals an der basilarkraniellen Fraktur. Neurochirurgie. 1997;40(6):1177-1181.
- OlabinriEO, Ogbole GI, Adeleye AO, Dairo DM, Malomo AO, Ogunseyinde AO., Vergleichende Analyse klinischer und computertomographischer Merkmale basaler Schädelfrakturen bei Kopfverletzungen im Südwesten Nigerias. J Neuroscience Pract. 2015;6(2):139-144.
- Vergleich der kanadischen CT-Kopfregel und der New Orleans-Kriterien bei Patienten mit leichten Kopfverletzungen. – PubMed – NCBI. https://www.ncbi.nlm.nih.gov/pubmed?term=16189364. Zugriff auf März 10, 2019.
- Savastio G, Golfieri R, Pastore Trossello M, Venturoli L. . Radiol Med (Torino). 1991;82(6):769-775.
- Exadaktylos AK, Sclabas GM, Nuyens M, et al., Die klinische Korrelation von Schläfenbeinfrakturen und Spiral-computertomographischem Scan: eine prospektive und aufeinanderfolgende Studie in einem Traumazentrum der Stufe I. J Trauma. 2003;55(4):704-706.
- Stein SC, Ross SE. Der Wert von computertomographischen Scans bei Patienten mit Kopfverletzungen mit geringem Risiko. Neurochirurgie. 1990;26(4):638-640.
- Connor SEJ, Flis C. der Beitrag Der high-Auflösung multiplanar formatiert der Schädelbasis, um die Erkennung von Schädel-Basis-Brüche. Clin Radiol. 2005;60(8):878-885.
- Kadish HA, Schunk JE., Pädiatrische Basilarschädelfraktur: Benötigen Kinder mit normalen neurologischen Befunden und ohne intrakranielle Verletzung einen Krankenhausaufenthalt? Ann Emerg Med. 1995;26(1):37-41.
- RinglH, Schernthaner R, Philipp MO, et al. Dreidimensionale Frakturvisualisierungvon Multidetektor-CT der Schädelbasis bei Traumapatienten: Vergleich von drei Rekonstruktionsalgorithmen. Eur Radiol. 2009;19(10):2416-2424.
- Zayas JO, Feliciano YZ, Hadley CR, Gomez AA, Vidal, JA. Schläfenbeintrauma und die Rolle der Multidetektoren-CT in der Notaufnahme. Röntgenaufnahmen. 2011;31(6):1741-1755.,
- Tseng W-C, Shih H-M, Su Y-C, Chen H-W, Hsiao K-Y, Chen I-C. Der Zusammenhang zwischen Schädel-Knochen-Brüchen und-Ergebnisse von Patienten mit schweren Schädel-Hirn-Verletzungen. J Trauma. 2011;71(6):1611-1614; Diskussion 1614.
- Basilarmembran Schädel Fraktur : BC Emergency Medicine Network. https://www.bcemergencynetwork.ca/clinical_resource/basilar-skull-fracture/. Zugriff auf März 18, 2019.
- Morani AC, Ramani NS, Wesolowski JR. Schädelbasis -, Bahnen -, temporal Knochen und hirnnerven: Anatomie der MR-Bildgebung. vergrößern Clin N Am. 2011;19(3):439-456.
- Tuntiyatorn L, Laothammatas J., Bewertung der MR-Zisternographie bei der Diagnosevon Zerebrospinalflüssigkeitsfisteln. J Med Assoc Thail Chotmaihet Thangphaet. 2004;87(12):1471-1476.
- La Fata V, McLean N, Wise SK, DelGaudio JM, Hudgins PA. CSF-Lecks: Korrelation von hochauflösenden CT – und Multiplanar-Reformationen mit intraoperativen endoskopischen Befunden. AJNR Am J Neuroradiol. 2008;29(3):536-541.
- Das „Ringzeichen“: Ist es ein zuverlässiger Indikator für zerebrale Wirbelsäulenflüssigkeit? – PubMed – NCBI. https://www.ncbi.nlm.nih.gov/pubmed/8457102. Zugriff auf März 10, 2019.
- Kommunikation E. Kopf-Hals-Trauma. Ein interdisziplinärer Ansatz., https://medone-otolaryngology-thieme-com.ezproxy.cul.columbia.edu/ebooks/1527658#/ebook_1527658_SL63411523. Abgerufen am 8. März 2019.
- Reiber H, Walther K, Althaus H. Beta-Spurenprotein als Sensitivmarker für CSF rhinoreaund CSF otorhea. Acta Neurol Scand. 2003;108(5):359-362.
- Warnecke A, Averbeck T, Wurster U, Harmening M, Lenarz T, Stöver T. Diagnostischen Relevanz von β2-Transferrin für den Nachweis von Liquor-Fistel. Arch Otolaryngol Hals-Chirurg. 2004;130(10):1178-1184.
- Veeravagu A, Joseph R, Jiang B, et al. Traumatische Epistaxis: Schädelbasisdefekte, intrakranielle Komplikationen undneurochirurgische Überlegungen. Int J Surg Fall Rep., 2013;4(8):656-661.
- Spurrier EJ, Johnston BIN. Verwendung von nasogastrischen Röhren bei Traumapatienten-eine Überprüfung. J R Armee Med Corps. 2008;154(1):10-13.
- Ratilal BO, Costa J, Pappamikail L, Sampaio C. die Antibiotika-Prophylaxe zur Verhinderung von meningitis bei Patienten mit basilarmembran Schädel Frakturen. Cochrane Database Syst Rev. 2015;(4).
- Tunkel AR, Hasbun R, Bhimraj A, et al. 2017 Richtlinien der Infectious Diseases Society of America ‚ s Clinical Practice für gesundheitsassoziierte Ventrikulitis und Meningitis. Clin Infizieren Dis Off Publ Infizieren Dis Soc Bin. 14 2017.
- Kim DK., Beratender Ausschuss für Immunisierungspraktiken Empfohlener Impfplan für Erwachsene ab 19 Jahren-UnitedStates, 2018. MMWR Morb Mortal Wkly rep 2018;67.
- Oh J-W, Kim S-H, Whang K. Traumatisches Liquorleck: Diagnose und Management.Koreanische J Neurotrauma. 2017;13(2):63-67.
- Nash JJ, Friedland DR, Boorsma KJ, Rhee JS. Management und Ergebnisse der Gesichtslähmung durch intratemporalblunt Trauma: eine systematische Überprüfung. Das Laryngoskop. 2010;120(7):1397-1404.
- Dalgic Ein, Okay HO, Gezici AR, Daglioglu E, Akdag R, Ergungor MF., Eine effektiveund weniger invasive Behandlung der posttraumatischen Zerebrospinalflüssigkeitsfistel: geschlossenes lumbales Drainagesystem. Minim Invasive Neurochirurgie MIN. 2008;51(3):154-157.
- Leibu S, Rosenthal G, Shoshan Y, Benifla M. Klinische Bedeutung der Langzeitbeobachtung von Kindern mit posttraumatischer Schädelbasisfraktur. Welt Neurochirurg. 2017;103:315-321.